体外受精治療について
体外受精治療について
はじめに
1978年に世界ではじめての体外受精・胚移植による赤ちゃん(Louise Brownルイーズブラウン)がイギリスで誕生してから45年以上が経過しました。そのルイーズブラウンもすでに自然妊娠・出産が報告されており、次の世代は体外受精をしないと妊娠できないということはなく、自然妊娠できるということが証明されています。わが国でも現在までに体外受精・胚移植によって80万人以上の赤ちゃんが誕生しており、体外受精は技術的にも安定し、信頼性の高く安全な治療法のひとつとして、広く施行されています。
どのような場合に体外受精・胚移植が必要か?
不妊治療のゴールは妊娠し健康な赤ちゃんをえることであるという事は言うまでもありません。そして、現在の不妊治療の中では体外受精・胚移植が最も妊娠成立する確率が高い治療法です。しかし、本治療法には患者さんに対していろいろな負担や副作用があります。たとえば、治療内容や患者様の年齢によっては保険外診療となり治療費が自己負担となります。そして排卵誘発剤や採卵に伴うリスクがあり、また超音波検査や注射などで通院回数も多くなります。したがって、当院では体外受精・胚移植による治療が本当に必要と考えられる患者さんにのみ本治療法をおすすめしています。
当院において体外受精・胚移植を受けるために必要なこと
- 1. 初回体外受精前血液検査 (月経1-3日目に行います。卵巣の予備能をみるホルモンや抗精子抗体、感染症などの検査です。)
- 2. 精液検査 (精子数や運動率が極端に悪い場合は顕微受精を併用するために必要です。)
- 3. 子宮内腔の方向と大きさを調べる検査 (初回採卵時に同時に行います。胚移植のチューブがスムーズに入るかどうかみる検査です。)
- 4. 上記を施行した上で、当院の体外受精胚移植法の同意書をいただいた方 (初回採卵時に提出していただきます。)
体外受精・胚移植の方法
体外受精は基本的には以下のプロセスにより成り立っています。
- 1. 排卵誘発(質の良い卵子をなるべく多く発育させるために必要です。自然周期法の場合は必要ありません。) »
- 2. 卵子の最終的な成熟を促す(GnRHアゴニスト点鼻薬) »
- 3. 採卵(卵子の採取:経膣超音波を用いて穿刺吸引する) »
- 4. 精子の調整・媒精(卵子と精子を小さな容器のなかで混ぜ合わせ自然の受精の場をつくる) »
- 5. 受精確認(採卵翌日には受精が確認できます。) »
- 6. 胚分割確認、評価 »
- 7. 胚移植(分割した受精卵すなわち胚を子宮内に戻す。) »
- 8. 黄体補充療法(黄体機能不全を予防し胚の着床を助ける。) »
- 9. 妊娠判定 »
- 1. 排卵誘発(卵子の入っている卵胞を複数発育させる為に行う)
- 体外受精・胚移植が成功するか否かは「良い卵子をとれるかどうか」にかかっているといっても過言ではなく、非常に大切なプロセスです。排卵誘発法には以下の方法があり個々の患者さんに一番あったものを選択します。
当院では、初回の方はGnRHアンタゴニスト法またはクロミフェン周期法をお勧めしております。- (1) GnRHアゴニスト(ブセレキュアなど)法
- a) ロング法
b) ショート法 - (2) GnRHアンタゴニスト(セトロタイドなど)法
- (3) 上記以外の方法
- a) 自然周期法
b) クロミフェン(クロミッドなど)周期法
c) クロミフェン/ゴナドトロピン法
まず、GnRHアゴニスト法(ロング法)ですが、この方法は排卵をほぼ完全に抑制できるという利点があり、採卵日や時間をコントロールするのに優れ、体外受精・胚移植の排卵誘発法として長きにわたりスタンダードな方法でした。しかし、ゴナドトロピン注射の量が増えてしまうということ、卵巣過剰刺激症候群の頻度が高いこと、などの欠点があり近年では徐々に減ってきています。当院ではより負担の少ないGnRHアンタゴニスト法、クロミフェン周期法を主に選択しております。
GnRHアンタゴニスト法について簡単にご説明します。
治療周期の月経1-3日目に来院してください。経膣超音波検査で卵巣や子宮に異常がないか、また血液検査で基礎ホルモン値を測定し卵巣の状態を確認します。 問題がなければ、原則初回受診日当日からホルモン注射(ゴナドトロピン製剤)を開始します。
注射は原則自己注射で行っていただきます。一回の注射の量は通常150~300単位です。ゴナドトロピン製剤にはいくつか種類があり、FSH製剤(ゴナールF、レコベルなど)、hMG製剤、hCG製剤(オビドレルなど)、薬の種類と投与量は患者の卵巣の状態や反応をみて使いわけます。
☆ 患者様の安全と体外受精の成績向上を第一に、当院ではリコンビナント(遺伝子組み換え型)製剤を使用しております。一部の患者様を除き、尿由来製剤は使用しておりませんのでご了承ください。月経8日目頃より経膣超音波エコー検査を行い卵胞の個数と大きさを計測します。卵胞の発育状態やホルモン値をみながら排卵が近いと予想される場合、下垂体ホルモンを抑制するGnRHアンタゴニスト(セトロタイドなど)という注射をして、排卵を抑えていきます。
- 2. 卵子の最終的な成熟を促す(GnRHアゴニスト点鼻薬)
- その後、排卵誘発を続け卵子が十分に成熟していると判断されれば、GnRHアゴニスト(点鼻薬)を使用します。
GnRHアゴニストには卵子の最終的な成熟をうながす働きがあり投与後36-38時間で排卵がおこります。よって投与34-35時間後の排卵直前の卵子を採取します。21時と22時に左右1回ずつ(計4回)鼻に噴霧していただきます。☆ ゴナドトロピン製剤投与開始後10日前後で採卵になります。GnRHアンタゴニスト注射は1~3回隔日または連日注射します。 ☆ 会社や自宅近くの医療機関で注射をうけることもできます。その場合当院の紹介状をお渡しいたしますので、先方の指示にしたがってください。 ☆ 採卵日が決定したら体外受精の同意書をお渡しいたします。採卵処置に関して詳しい説明を行い、精液をいれる容器をお渡しします。また抗生物質と排卵を抑えるための肛門から挿入する坐薬(必要な場合のみ)を処方いたします。
- 3. 採卵(卵子を採取すること)
- 膣より超音波でみながら細い針で卵胞を刺して卵子を吸引します。その場で顕微鏡を用いて卵子の有無を調べます。原則全身麻酔下で行うため痛みはほとんどなく、5-15分程で終わります。また、ごく稀に出血や感染などの合併症があります。全身麻酔をかけることが多いため採卵当日は朝から絶飲食としてください。採卵後30分から1時間は卵巣出血などの副作用防止の為、ベッド上安静となります。安静時間終了後、診察を行います。
☆採卵当日は激しい運動や入浴は避けてください。シャワーはかまいません。特に異常がなければ、翌日から通常の生活をしてかまいません。 ☆初回採卵時、胚移植用のチューブが子宮の中に入るかどうか試験的に挿入します(MockET)。もしスムーズに入らなければ子宮の入り口を拡げる処置が必要になることがあります。 - 4. 精子の調整、媒精
- 精子の採取はマスタベーション法で行い射精後3時間以内に病院に届けてください。なお、採卵前の3-7日間は禁欲してください。3時間以上かかる場合は病院内の採精室で採取してください。精子はスイムアップ法という方法で良い運動精子のみを集め、さらに1時間ほど培養します。
採取された卵子は小さな容器内で数時間培養し卵子1個あたり5~10万匹の精子と一緒にして、混ぜ合わせます。受精はそれぞれの卵子と精子個々の能力によって行われます。 - 5. 受精確認
- 採卵、媒精翌日に受精の有無を確認します。受精した卵には精子と卵子由来の二つの前核と二つの極体が認められます。
- 6. 胚の分割確認、評価
- 2-6日目に胚の分割を確認していきます。胚の形態評価を行い、移植に適する良好胚を確認します。形態良好胚とは胚の分割スピードが速く、卵細胞一つ一つが均一でぶつぶつしたフラグメントの無いものです。
☆当院では、最先端のインキュベーター(孵卵器)を導入しております。AIがタイムラプス(インターバル撮影)画像を活用し、受精卵(胚)の発育を自動的に常時監視して、胚の質を判定します。AI技術により、より良い胚が判定できるようになり、胚移植当たりの妊娠率の向上が期待できます。 - 7. 胚移植
- 全胚凍結となる場合も多いのですが、新鮮胚移植の場合採卵後2-5日目に行います。胚移植日を採卵終了後に予約しますので指定された日時に来院してください。形態良好胚を特殊な移植用チューブを用いて子宮内へ移植します。この時は痛みもなく麻酔の必要はありません。安静時間終了後は帰宅可能です。移植胚数は多胎妊娠防止のため原則1個とします。
☆ 胚移植後は激しい運動など無理をしなければ通常通りの生活をしても差し支えありません。卵巣がはれる卵巣過剰刺激症候群と呼ばれる副作用の危険がある場合は安静が必要となります。
☆ 2回以上良好胚を移植しても妊娠しなかった場合や35歳以上の患者さんに対しては2個胚移植することもあります。透明体という胚を包んでいる膜を機械的に薄くしたり、亀裂をいれる方法(アシステッドハッチング:孵化補助法)を併用する場合があります。 - 8. 黄体補充療法
- 排卵誘発を行った場合、特にGnRHアゴニストやアンタゴニストを使用した場合は黄体機能不全を起こしやすくなります。エストロゲン(卵胞ホルモン)とプロゲステロン(黄体ホルモン)のバランスを保つために、その補充が必要となります。これを黄体補充療法といいます。必要期間は、主に採卵後2週間の妊娠判定までの黄体期で、妊娠成立後も必要に応じて補充していきます。
卵胞ホルモンは内服または貼り薬を使用、黄体ホルモンは内服および必要に応じ注射を併用します。 - 9. 妊娠判定
- 採卵後およそ2週間後に、血液中のhCGを測定し妊娠しているかどうかがわかります。妊娠していれば約1週間後に経膣超音波エコーにより胎嚢の位置や数を確認します。順調であればさらに1~2週間後には胎児心拍が確認できます。体外受精・胚移植後の妊娠は、流産(約20%)や子宮外妊娠(約1%)の発生頻度が自然妊娠に比べて若干高いと考えられており、出血やお腹の痛みがある場合には注意が必要です。
体外受精・胚移植の現状と成功率に影響を与える因子について
- 1.日本における体外受精・胚移植の現状
- 表1に日本における体外受精・胚移植の現状を示します。年間42万周期以上の体外受精が行われており、出生児数は5万1千人以上です。2015年の新鮮胚移植周期あたりの妊娠率は20.8%、生産率は14.4%、凍結融解胚移植周期あたりの妊娠率は33.2%、生産率は23.0%でした。
治療周期総数 出生児数 累積出生児数 新鮮胚(卵)を用いた治療 249,411 10,390 227,822 体外受精 93,614 4,629 125,194 顕微授精 155,797 5,761 102,628 凍結胚(卵)を用いた治療 174,740 40,611 254,805 合計 424,151 51,001 482,627 表1. 日本の体外受精・胚移植の現状(2021年日本産科婦人科学会調べ)
- 2.体外受精・胚移植の成功率に影響を与える因子
-
- (1)女性の年齢
- 30歳をピークに妊娠率が徐々に低下し40歳以上では妊娠率が5%以下にまで低下すると言われています。図1に日本における体外受精・胚移植の年齢別妊娠率を示します。これは原始卵胞の減少による採卵数の減少、染色体異常卵の増加、卵子の質の低下が関係しています。このような卵子の予備能をよく反映する指標として月経1-5日目のFSH値とAMH(抗ミュラー管ホルモン)値があり、FSHが高値、AMH値が1.0未満の場合などには体外受精・胚移植の成績は不良である可能性があります。現在、残念ながらこのような高齢化に対する根本的な治療はありません。
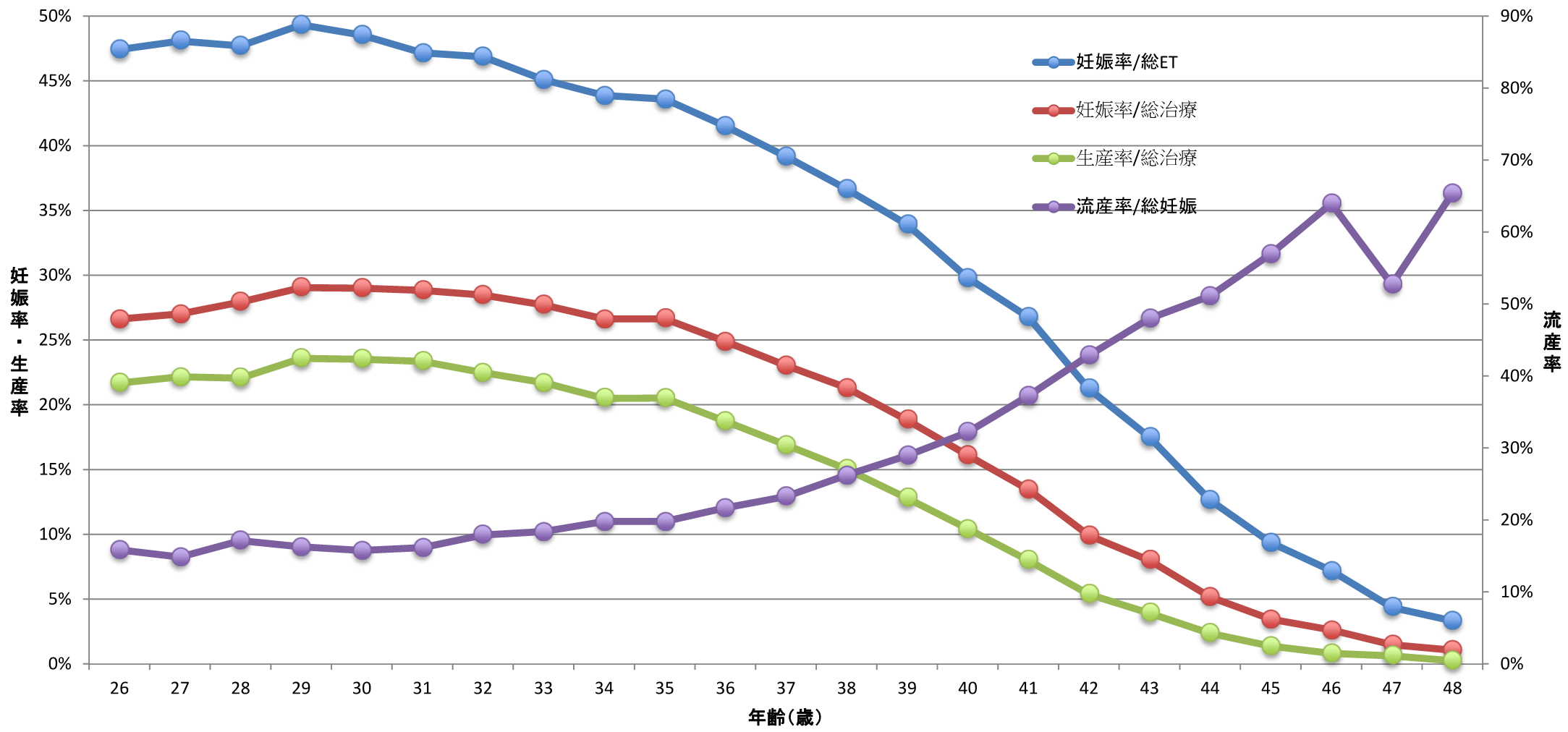
※日本における体外受精年齢別成績(2021年)
- (2)子宮内膜症・子宮腺筋症
- 子宮内膜症が存在すると発育卵胞数が低下し採卵数が低下します。子宮内膜症がかなり進行している場合には腹腔鏡手術を体外受精・胚移植前に行うと良い結果が得られる場合があります。また子宮腺筋症(子宮内膜症が子宮筋層内にできてしまう病気)がひどい場合に子宮内膜の発育が不良となり胚の着床が妨げられる可能性があります。このような場合には体外受精前に3ヶ月間GnRHアゴニストの投与し子宮を小さくしてから行うと良い場合があります。
- (3)粘膜下筋腫・子宮内膜ポリープ
- 子宮内腔に筋腫がある(粘膜下筋腫)場合や子宮内膜ポリープがある場合には胚の着床が妨げられるため、このような疾患が疑われる場合には子宮鏡検査や子宮鏡下子宮筋腫核出術などを体外受精・胚移植前に行う必要があります。
- (4)多嚢胞性卵巣症候群
- 多嚢胞性卵巣症候群(PCOS)のある患者さんは卵巣内にたくさんの小さな卵胞が存在しており、排卵誘発剤を投与すると多数の卵胞が発育し卵胞ホルモン(エストラジオール)値が異常に高くなり体内のホルモンバランスが崩れ子宮内膜の状態や卵子の質に悪影響を及ぼすと考えられます。また卵巣過剰刺激症候群(OHSS)のリスクも高く妊娠が成立した場合には重症のOHSSを起こす可能性があります。このためPCOSを前もって腹腔鏡下卵巣多孔手術で治療してから体外受精・胚移植を行った方が良い場合があります。
- (5)卵管水腫
- 卵管水腫があると、卵管性不妊症になるだけでなく胚の着床に悪影響があるといわれております。卵管を切除または摘出する手術を行ってからの体外受精・胚移植をおすすめします。
体外受精・胚移植を実施した場合の利益と危険性について
体外受精・胚移植の適応
- (1)
- 卵管性不妊:両方の卵管がつまっている。手術などで卵管の摘出を受けた場合。お腹の炎症・過去の子宮や卵巣の手術などにより卵管や卵巣の癒着がひどい場合。卵管造影などで卵管が両側通っていることが確認された場合でも、卵管采による卵子のピックアップ障害などがあることがあります。
- (2)
- 男性不妊:精子の数や運動率が非常に少ない場合やその所見が軽度不良にて人工授精を5回以上行ったが妊娠しない場合。
- (3)
- 免疫性不妊:女性の体内に精子に対する抗体(抗精子抗体)ができているために精子が動かず、精子と卵子が受精できない場合。
- (4)
- 子宮内膜症:子宮内膜症の病変による癒着や炎症性の液性因子の存在が疑われる場合。
- (5)
- 高年齢:年齢が35歳を超えていて一般不妊治療でも妊娠成立しない場合。
- (6)
- 原因不明:原因不明の不妊であるが、(2年以上)タイミング法や人工授精をおこなったが妊娠しない場合。腹腔鏡検査でも原因が特になく長期の(5年以上)の不妊期間がある場合など。
(1)~(4)の場合や女性側と男性側両方に原因がある場合には、一般的な不妊治療で妊娠する可能性が低い為に体外受精・胚移植をおこなうのが一番効果的です。また体外受精の成績は女性の年齢により影響を受け、30歳ぐらいから徐々に成績が悪くなり、40歳以上になるとがくんと成功率が低下します。44歳を超えると生産率は1%以下になるといわれています。この為35歳を超えて一般不妊治療でも妊娠成立しない患者さんは早めに体外受精に移行することをおすすめいたします。
体外受精・胚移植のリスク
- (1) 採卵時のリスク
- 採卵時にまれに腹腔内に大量出血を起こしたり、感染を起こすことがあります。そのため採卵後は約1時間安静にしていただき、安静終了後診察をいたします。これらの合併症が重症の場合入院加療が必要となります。また頻度は少ないですが外科的手術が必要になる可能性もあります。
- (2)卵巣過剰刺激症候群(OHSS)
- 卵誘発剤の使用により発生する合併症です。妊娠することによって重症化します。近年では、軽度のOHSSはよく発症しているのですが重症化することはほとんどなくなりました。その理由は胚凍結技術の発達により、新鮮胚移植をせずにすべての胚を凍結し妊娠しないようにすることができるようになったからです。ただし、現在でもOHSSの重症化を完全に防ぐことはできません。OHSSが重症化すると両側の卵巣が6cm以上に腫れ、水がしみ出てきてしまい、おなかにお水が貯まります。血管の中は脱水となり血液がドロドロとなるため血栓症(重症の場合は脳梗塞や肺梗塞など)を起こす怖い病気です。症状は腹部膨満感、胃部不快感、尿量減少などです。普段はいているスカートやズボンがきつくなった・胃部が痛い・トイレに行く回数が減り1回量も少ない・体重が急に増えたなどのような症状がある場合は来院し医師の診察を必ず受けてください。妊娠している場合や血液濃縮(血が濃くなること)が高度な場合は入院して点滴が必要となることもあります。
☆OHSSになりやすい人(以下の方は特に注意が必要となります) 若い人、痩せている人、卵巣に多数の小さい嚢胞が認められる多嚢胞性卵巣症候群の人、採卵時の卵胞ホルモンが3000pg/mlを超えた人、採卵された卵子の数が20個以上の人、妊娠した人など。 - (3)先天異常など
- 早産率・低出生体重児・先天異常・NICU・帝王切開率、などの発生率は、自然妊娠と比較して若干増加すると報告されています。近年の報告では体外受精・胚移植の手技によって赤ちゃんに異常がでるというよりは、体外受精に至った不妊症カップルのなかにそのような要因があるのではないかと考えられております。しかし、現時点では明確な結論は出ていませんので、今後さらなる検証が必要と思われます。そのリスクは微々たるものであり、体外受精の利点には到底及ばないと当院では考えております。
- (4)異所性(子宮外)妊娠
- 子宮内に胚を移植していても、子宮外妊娠を起こすことがあります(約1%)。子宮内に移植した胚は、卵管に遡上した後、再び子宮内に戻るとされています。そこで、卵管に輸送障害があると、胚が途中でトラップされて、その場に着床してしまい子宮外妊娠となってしまいます。体外受精に至った不妊症女性は卵管の通りがよくない方が多いのでやや確率が高くなると考えられています。
- (5)多胎妊娠
- 体外受精・胚移植を受けて妊娠された患者さんのなかには双子を妊娠され喜ばれる方もいますが多胎妊娠による早産、未熟児、帝王切開率の増加、妊娠高血圧症などの医学的問題が多いため、当院では多胎にならないように心がけております。
移植胚数が増えれば多胎妊娠の発生頻度が増加します。このため日本産科婦人科学会の会告もあり、胚移植数は原則1個に制限させていただいております。ただし、2回以上体外受精胚移植を行っても妊娠されなかった方や35歳以上の患者さまには2個の胚移植をすることもあります。 - (6)治療中のキャンセル
- 体外受精をはじめたとしても必ず治療を全うできるとは限りません。排卵誘発剤をいくら使用しても卵胞が育ってこない場合は採卵できません。卵胞が多く育ってきていても中が空っぽで、卵子が採れない場合もあります。無事採卵できても受精できなかったり、受精しても途中で成長が止まってしまったり、グレードが悪かったりすると胚移植まで出来ないこともあります。
- (7)不測の事態による影響
- 体外受精中、胚の管理には厳重な体制をとっております。しかし、天災である地震や火災などでインキュベーター(ふ卵器)の破損や転倒などがあった場合、水害などで水没してしまった場合、突然の停電で電気の供給が止まってしまった場合など、不測の事態による影響は回避できないことも有り得ることをご理解くださるようお願い申し上げます。
また、当院が閉院となる場合は事前に連絡をいたします。しかし、何らかの理由(医師の急死など)で当院が突然閉院となった場合、事前の連絡なしに体外受精が中止になることがありますので何卒ご了承ください。
この治療は医師と患者の説明と同意に基づく治療契約となります。予め理解いただけるようお願い申し上げます。
AI-Laboについて
1978年に世界で初めての体外受精胚移植法による赤ちゃんが誕生してから約40年が経過しました。
以降、急激な技術革新がすすみ体外受精の成功率も劇的に改善してきました。
しかし、2000年代前半で体外受精の成功率はピークに達しその後はあまり変化しておりません。1992年の顕微授精(ICSI)、その後の排卵誘発剤や胚凍結融解技術の向上以降、劇的な技術革新はほとんど起きていないというのが現状です。
その主な理由は、卵や受精卵(胚)の質の改善や見極めがどうしてもできなかったからです。
今後の体外受精における劇的な成功率の上昇には2つの方法が考えられます。
一つは、前述の卵・胚の質を改善することですが、再生医療や遺伝子編集などの技術が必要になると考えられており、倫理的にも問題があり現状では困難と思われます。
もう一つは、卵・胚の質を見極める技術です。確実に妊娠できる胚(良好胚)が判定できれば、理論的には胚移植当たりの妊娠率を100%にすることができるでしょう。
現在の体外受精では胚の質は人間の目で主観的に評価しています。Veeck分類やGardner分類などがあり、これらのGrade分類はある程度妊娠率と相関はしているのですがあくまでも目安であり限界があります。
有望な技術としてはPGS(着床前スクリーニング)という方法があります。これは胚の細胞を一部取り出し遺伝子を解析し染色体異常などがないか検査する方法です。将来、遺伝子解析技術がすすめば良好胚を確実に判断することができるようになるかもしれません。しかし、これもやはり倫理的な議論があり、技術的にも明らかな生産率の向上にはつながっていません。わが国においては日本産科婦人科学会が中心となり臨床研究を開始したばかりというのが現状です。
そこで考案されたのが、近年急激に技術が進歩しているAIの画像判定技術により良好胚を見極める方法です。
胚の発育状況を常時監視し、その後の妊娠率をBigDATAにより解析し良好胚を判定していきます。PGSのように細胞を一部取り出すというような胚にダメージを与える可能性もないため、むしろPGSよりも優れた技術といえます。
当院では、世界初のAIによる画像判定技術を応用したタイムラプスインキュベータ(培養器)を全面的に導入し、当院にて体外受精を受けられるすべての患者様*1に追加料金なしで世界最先端の体外受精技術を提供してまいります。
その他、精子自動分析装置なども導入しています。
*1:Geriにより患者様1人1回の採卵につき監視できる胚は16個まで、同時に監視できる患者様数は36人までとなります。それ以上の患者様が集中した場合、通常のインキュベータによる胚培養とさせていただく場合がございます。(通常のインキュベータによる培養となっても料金は変わりませんのでご了承ください)
①当院での採卵回数が多い②年齢が高い③採卵数が少ない患者様、を優先とさせていただきます。
*2:当院AI-LaboにおけるAIとは、いわゆるディープラーニング(深層学習)によるAIとは厳密には異なります。
- (1)Geriジェリ(メルクセローノ社)
- 世界初!AI機能を搭載したタイムラプスインキュベータ
AI*2 (Eevaイーバ)がタイムラプス(インターバル撮影)画像を活用し、受精卵(胚)の発育を自動的に常時監視して、胚の質を判定します。AI技術により、より良い胚が判定できるようになり、胚移植当たりの妊娠率の向上が期待できます。
当院では、すべての患者様*1に追加料金なしでAIによる良好胚の判定を行ってまいります。
(AIは3日目までの胚発育状況により良好胚を判定します。原則4日目以降は通常のインキュベータによる培養となります。最終的に移植する胚は、AIの情報を参考に医師が判断して決定します。) - (2)SMAS(ディテクト社)
- 精子自動解析装置
SMAS(Sperm Motility Analysis System)は、高精細カメラとAI*2 (最新鋭のソフトウェアアルゴリズム)で、精子の数と運動量を自動的に解析します。
精子の運動性能を自動的に数値化することにより、より正確な精子の質を測定することができます。 - (3)体外受精管理システム HOTATE(システムロード)
- 体外受精の情報を一元管理し、より正確で多くのわかりやすい情報を患者様に提供してまいります。
従来から運用してまいりました取り違え防止システムも一体化され、より安全で100%取り違えのないシステムを構築しております。
- ■培養管理
- 充実した培養管理機能。
- ①採卵準備~採卵~受精~培養~移植(または凍結)、融解準備~融解~移植(または再凍結)
- ②移植後経過管理
- ③顕微鏡画像の取り込み及び管理
- ■凍結タンク保存管理
- 液体窒素凍結タンクでの、胚・精子の保存管理機能。
- ①保存場所の管理
- ②保存期間管理
- ■取り違え防止
- バーコードを使用した検体の取り違え防止機能。
- ①患者と容器
- ②関連容器の照合
- ③凍結タンクからの取り出しの照合
体外受精・胚移植を実施しない場合の不利益と危険性について
不妊症は通常の病気とは異なり、命にかかわることはありません。よって体外受精・胚移植をやるかどうかは全て患者さま・ご夫婦自身で決定していただくことになります。ただし、体外受精・胚移植をお勧めするご夫婦はこれ以外の一般的な不妊治療では妊娠する可能性がかなり低いと考えられ、たとえば人工授精を続けてもいたずらに時間と費用を無駄にしてしまう可能性があります。前述のように妊娠のしやすさにおけるもっとも重要な要素は女性の年齢です。悔いの残らないような治療法を選択してください。
体外受精・胚移植を実施しない場合の他治療法等の選択肢について
- 他治療法の選択肢について
- 体外受精・胚移植の適応によっては他の治療法の選択肢もあります。卵管閉塞による卵管性不妊症の場合、腹腔鏡または卵管鏡による卵管形成術などにより卵管機能が改善することがあります。また、軽度の男性不妊症の場合は、泌尿器科的診察により精索静脈瘤などが発見されることもあり外科的治療により改善できる場合があります。
- 体外受精・胚移植をやめる目安
- 体外受精・胚移植での成功率は限られており、複数回施行しても妊娠に至らない場合、いつまで治療を続行するかどうか悩まれることがあります。あくまでも治療をやめるか続けるかはご夫婦で話し合われて決めていただくことで我々は治療の要請があれば最大限の努力をいたします。しかし、体外受精・胚移植を含め現在の不妊治療は必ず妊娠するとは限らない先の見えない治療です。実際にタイミング法や人工授精などの一般不妊治療で妊娠できる人が約40%、体外受精・胚移植などの高度不妊治療で妊娠できる人が約30%といわれています。これは体外受精・胚移植まで行っても妊娠できない人が約30%いるということです。以下に当院での治療をやめる目安をいくつかあげます。
- (1) 体外受精・胚移植反復不成功
- 体外受精・胚移植で妊娠した患者さんの体外受精施行回数を調べると5回目までに妊娠しているケースがほとんどで6回目以降の体外受精で妊娠したケースは極めて少ないというのが実情です。
- (2) 卵巣予備能低下
- 卵巣内の卵子数は有限で、年齢では46歳以上、または卵巣予備能の指標である血中基礎FSH値が25以上、AMH0.1未満などの場合、卵子がほとんど残っていないと考えられます。ゴナドトロピン大量投与をしても卵胞が発育しない可能性が高く、妊娠成立はかなり困難になります。
- (3) 着床不全、子宮内膜厚菲薄
- 体外受精・胚移植での妊娠例は採卵時の子宮内膜の厚さが6mm以上で3層構造の場合が多いといわれています。いろいろな治療を行ったが子宮内膜が厚くならない、または排卵誘発使用周期、凍結胚移植併用の自然周期、人工周期でも子宮内膜が6mm以下で3層構造にならない場合などは妊娠成立がかなり難しくなります。
- (4) その他、原因不明で毎回胚の質が不良の場合など
- セカンドオピニオンを求めて他院を受診される場合や他院で治療をお考えの場合は遠慮せずに担当医に相談してください。患者さんの当院での治療につきましては要請があればいつでも貸し出しおよび紹介状の作成をさせていただきます。
同意書の撤回について
同意書をいただいた後でも、同意を撤回することはできます。その場合は担当医と、よくご相談ください。また、同意をしなくても、今後の当院での治療において不利益を受けることは一切ありません。
不同意の場合の治療の継続について
体外受精・胚移植を実施することに同意できない場合は、担当医と今後の治療方法などについて、もう一度よくご相談ください。
緊急時の対応について
体外受精・胚移植を実施中に、予期せぬ事態が発生した場合は、担当医が最善の対処を致します。処置内容などについては担当医の判断にお任せください。
質問の機会について
明された内容についてわからないことがある場合は、ご遠慮なく担当医に質問をしてください。
同意書をいただいたあとでも、質問することはできます。
カウンセリングの機会について
体外受精・胚移植についてのカウンセリングをご希望されるかたは担当医または看護師にお申し出ください。
学会への報告義務について
赤ちゃんへの影響などまだ解っていないこともありますが、そのためにも我々は体外受精・胚移植の結果および妊娠成立後の妊娠経過を日本産科婦人科学会に報告する義務があります。したがって妊娠成立後に他院へ転院した場合、分娩終了後に妊娠経過を当院へ連絡していただきます。
なお、学会に報告する内容に患者さんの氏名など個人情報を特定できるようなものは含まれておりません。また、これとは別に当院では治療成績を関連する学会などや論文誌上に発表することがありますが、同様に患者さんの個人情報保護に充分留意して行います。
以上、当院の体外受精・胚移植の概略をご説明しました。何かご不明な点やご質問があれば、遠慮なく担当医または看護師にお申し出ください。
※お問い合わせ先
恵愛生殖医療医院
電話:048-485-1185(代表)
関連記事




